آزمایش بیماری های مقاربتی (STDs) | آزمایش بیماری های منتقله از راه جنسی (STD)

بیماری های مقاربتی (STDs) یا بیماری های منتقله از راه جنسی (STD) یا عفونت های مقاربتی (STIs) – معمولاً از طریق تماس جنسی منتقل می شوند. باکتری ها، ویروس ها یا انگل هایی که باعث بیماری های مقاربتی می شوند ممکن است از فردی به فرد دیگر در خون، مایع منی یا واژن و سایر مایعات بدن منتقل شوند.
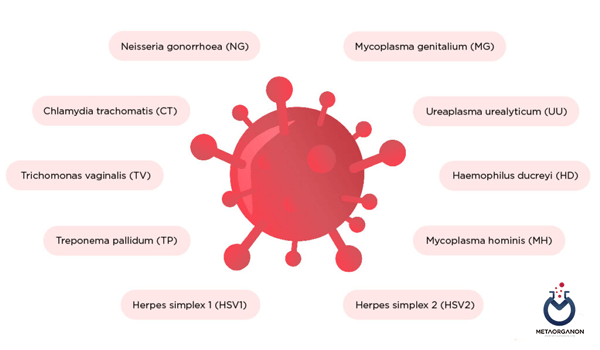
عوامل ایجاد کننده بیماری های مقاربتی (STDs)
گاهی اوقات این عفونت ها می توانند به صورت غیرجنسی مانند از مادر به نوزادشان در دوران بارداری یا زایمان یا از طریق تزریق خون یا سوزن های مشترک منتقل شوند. بیماری های مقاربتی همیشه علائمی ایجاد نمی کنند. ممکن است از افرادی که کاملاً سالم به نظر می رسند و ممکن است حتی ندانند که عفونت دارند، به عفونت های مقاربتی مبتلا شوید.
بیماری های مقاربتی (STDs) چیست؟
بیماری های مقاربتی (STDs) عفونت هایی هستند که می توانند از طریق فعالیت جنسی و تماس پوست به پوست منتقل شوند. بیماری های مقاربتی توسط باکتری ها، ویروس ها یا انگل ها ایجاد می شوند.
تقریباً 20 میلیون عفونت STD جدید هر ساله در ایالات متحده رخ می دهد، نیمی از تشخیص های بیماری های مقاربتی (STDs) در نوجوانان و بزرگسالان جوان بین 15 تا 24 سال رخ می دهد.
نقش تست های بیماری های مقاربتی (STDs)
تست های بیماری های مقاربتی (STDs) برای تشخیص بیماری های مقاربتی خاص استفاده می شود. آزمایشها ممکن است بخشی از یک غربالگری معمول سلامت باشند یا زمانی که بیمار علائم و نشانههای STD را تجربه میکند، درخواست شود.
چه افرادی باید آزمایش بیماری های مقاربتی (STDs) را انجام بدهند؟
بسیاری از افراد مبتلا به بیماری های مقاربتی (STDs) بدون علامت هستند یا فقط علائم خفیف عفونت را تجربه می کنند. بدون انجام آزمایش، افراد آلوده به STD ممکن است ناآگاهانه عفونت را به دیگران سرایت کنند. بیماری های مقاربتی (STDs) می تواند منجر به عوارض جدی برای سلامتی شود، بنابراین غربالگری و تشخیص مناسب بیماری های مقاربتی (STDs) یک نگرانی عمده برای سلامت عمومی است.
هدف از غربالگری بیماری های مقاربتی (STDs) شناسایی و درمان افراد مبتلا به عفونت قبل از ایجاد عوارض و قبل از انتشار بیماری به دیگران است. علاوه بر این، غربالگری برای شناسایی، آزمایش و درمان شرکای جنسی افرادی که مبتلا به بیماری های مقاربتی (STDs) تشخیص داده شده اند، تلاش می کند تا از گسترش مداوم عفونت جلوگیری کند.
در حالی که همه افراد فعال جنسی در معرض خطر ابتلا به بیماری های مقاربتی (STDs) هستند، لازم نیست همه افراد برای بیماری های مقاربتی (STDs) غربالگری شوند. غربالگری بیماری های مقاربتی (STDs) بر افرادی متمرکز است که به دلیل عواملی مانند سن، جنسیت، سابقه سلامتی، تعداد شرکای جنسی و گرایش جنسی در معرض خطر بالای ابتلا به عفونت هستند. پزشکان می توانند عوامل خطر شخصی فرد را ارزیابی کرده و مناسب ترین استراتژی آزمایش را تعیین کنند. در زیر مروری کوتاه بر توصیه های رایج غربالگری بیماری های مقاربتی (STDs) ارائه شده است:
- بزرگسالان و نوجوانان: همه افراد از سنین 13 تا 64 سال باید حداقل یک بار یا چند بار بر اساس سطح خطر آزمایش HIV انجام دهند.
- زنان فعال جنسی: تمام زنان فعال جنسی زیر 25 سال باید حداقل هر سال از نظر سوزاک و کلامیدیا آزمایش شوند. این توصیه همچنین برای زنان 25 سال و بالاتر که در معرض خطر ابتلا به بیماری های مقاربتی به دلیل شریک جنسی جدید یا چندگانه هستند، یا شریکی که مبتلا به STD تشخیص داده شده است، اعمال می شود.
- زنان باردار: در دوران بارداری، زنان باید برای سیفلیس، HIV و هپاتیت B آزمایش شوند. زنان باردار با عوامل خطر اضافی نیز باید از نظر کلامیدیا و سوزاک آزمایش شوند.
- مردان همجنس گرا و دوجنسه فعال از نظر جنسی: مردان این گروه باید حداقل سالی یک بار از نظر سیفلیس، کلامیدیا و سوزاک آزمایش شوند. مردانی که شریک جنسی متعدد یا ناشناس دارند باید بیشتر مورد آزمایش قرار گیرند، مثلاً هر 3 یا 6 ماه یکبار. این گروه همچنین ممکن است از آزمایش های مکرر HIV بهره مند شوند.
- رابطه جنسی ناایمن و مصرف کنندگان مواد تزریقی: هر فردی که از تجهیزات تزریقی مواد مخدر استفاده می کند یا رابطه جنسی بدون محافظی مانند کاندوم دارد، باید حداقل سالی یک بار آزمایش HIV انجام دهد.
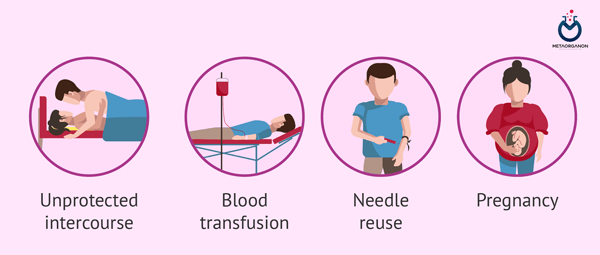
راه های انتقال بیماری های مقاربتی (STDs)
علائم بیماری های مقاربتی (STDs):
بیماری های مقاربتی (STDs) یا بیماری های منتقله از راه جنسی (STD) میتوانند طیف وسیعی از علائم و نشانهها را داشته باشند، از جمله بدون علامت. به همین دلیل است که ممکن است تا زمانی که عوارض ایجاد شود یا شریک جنسی تشخیص داده نشود، مورد توجه قرار نگیرند.
علائم و نشانه هایی که ممکن است نشان دهنده یک بیماری مقاربتی باشد عبارتند از:
- زخم یا برجستگی در ناحیه تناسلی یا در ناحیه دهان یا مقعد
- ادرار دردناک یا سوزش
- ترشح از آلت تناسلی
- ترشحات غیرمعمول یا بدبوی واژن
- خونریزی غیرمعمول واژینال
- درد هنگام رابطه جنسی
- غدد لنفاوی دردناک و متورم، به ویژه در کشاله ران اما گاهی اوقات گسترده تر
- درد زیر شکم
- تب
- بثورات روی تنه، دست ها یا پاها

علایم بیماری های مقاربتی (STDs)
علائم و نشانه ها ممکن است چند روز پس از مواجهه ظاهر شوند. با این حال، بسته به ارگانیسمی که باعث بیماری مقاربتی می شود، ممکن است سال ها طول بکشد تا مشکل قابل توجهی داشته باشید.

علایم بیماری های مقاربتی (STDs)
عوامل خطر بیماری های مقاربتی (STDs):
هر فردی که از نظر جنسی فعال است در معرض خطر ابتلا به بیماری مقاربتی یا مقاربتی است. عواملی که ممکن است این خطر را افزایش دهند عبارتند از:
- داشتن رابطه جنسی محافظت نشده نفوذ واژینال یا مقعدی توسط شریک آلوده ای که از کاندوم لاتکس استفاده نمی کند به طور قابل توجهی خطر ابتلا به بیماری های مقاربتی (STDs) را افزایش می دهد. استفاده نادرست یا ناسازگار از کاندوم نیز می تواند خطر را افزایش دهد.
- رابطه جنسی دهانی ممکن است خطر کمتری داشته باشد، اما عفونت ها همچنان می توانند بدون کاندوم لاتکس یا یک لاستیک نازک لاتکس یا سیلیکون منتقل شوند.
- داشتن تماس جنسی با چندین شریک هرچه با افراد بیشتری تماس جنسی داشته باشید، خطر ابتلا به آن بیشتر می شود.
- داشتن سابقه بیماری های مقاربتی (STDs). داشتن یک بیماری مقاربتی باعث می شود که یک بیماری مقاربتی دیگر بسیار آسان تر شود.
- مجبور شدن به فعالیت جنسی. مقابله با تجاوز دشوار است، اما مهم است که در اسرع وقت به پزشک مراجعه کنید تا غربالگری، درمان و حمایت عاطفی را دریافت کنید.
- سوء استفاده از الکل یا استفاده از مواد مخدر تفریحی. سوء استفاده از مواد می تواند قدرت تصمیم گیری شما را مهار کند و شما را برای مشارکت در رفتارهای مخاطره آمیز تر تحریک کند.
- تزریق مواد مخدر استفاده از سوزن های مشترک باعث گسترش بسیاری از عفونت های جدی از جمله HIV، هپاتیت B و هپاتیت C می شود.
- سن. نیمی از بیماری های مقاربتی جدید در افراد بین 15 تا 24 سال رخ می دهد.

عوامل خطر بیماری های مقاربتی (STDs)
جلوگیری از بیماری های مقاربتی (STDs):
راه های مختلفی برای جلوگیری یا کاهش خطر ابتلا به بیماری های مقاربتی یا بیماری های مقاربتی وجود دارد:
- پرهیز کنید. موثرترین راه برای جلوگیری از بیماری های مقاربتی، عدم داشتن (خودداری از) رابطه جنسی است.
- با یک شریک غیر آلوده در ارتباط باشید. یکی دیگر از راههای مطمئن برای جلوگیری از بیماریهای مقاربتی، ماندن در یک رابطه طولانیمدت است که در آن هر دو نفر فقط با یکدیگر رابطه جنسی دارند و هیچ یک از طرفین به این بیماری مبتلا نمیشوند.
- قبل از داشتن ارتباط تست انجام دهید. از مقاربت واژینال و مقعدی با شریک جدید خودداری کنید تا زمانی که هر دوی شما برای بیماری های مقاربتی تست انجام نداده اید. رابطه جنسی دهانی خطر کمتری دارد، اما برای جلوگیری از تماس پوست به پوست بین غشاهای مخاطی دهان و تناسلی از کاندوم لاتکس استفاده کنید.
- واکسن بزنید. واکسیناسیون زودهنگام، قبل از تماس جنسی، در پیشگیری از انواع خاصی از بیماری های مقاربتی نیز موثر است. واکسن هایی برای پیشگیری از ویروس پاپیلومای انسانی (HPV)، هپاتیت A و هپاتیت B در دسترس هستند. مرکز کنترل و پیشگیری از بیماری ها (CDC) واکسن HPV را برای دختران و پسران 11 و 12 ساله توصیه می کند، اگرچه می توان آن را در سن 9 سالگی تا 26 سالگی تزریق کرد.
- واکسن هپاتیت B معمولا به نوزادان تزریق می شود و واکسن هپاتیت A برای کودکان 1 ساله توصیه می شود. هر دو واکسن برای افرادی که از قبل در برابر این بیماری ها مصون نیستند و برای کسانی که در معرض خطر عفونت هستند، مانند مردانی که با مردان رابطه جنسی دارند و مصرف کنندگان مواد IV توصیه می شود.
- از کاندوم به طور مداوم و صحیح استفاده کنید. برای هر رابطه جنسی، چه دهانی، چه واژینال یا مقعدی، از یک کاندوم لاتکس جدید یا دم دندان استفاده کنید. کاندوم های ساخته شده از غشاهای طبیعی توصیه نمی شوند زیرا در پیشگیری از بیماری های مقاربتی موثر نیستند. همچنین، به خاطر داشته باشید که در حالی که کاندومهای لاتکس خطر قرار گرفتن در معرض بیشتر بیماریهای مقاربتی را کاهش میدهند، اما محافظت کمتری از بیماریهای مقاربتی مربوط به زخمهای در معرض تناسلی مانند HPV یا تبخال ایجاد میکنند.

جلوگیری از بیماری های مقاربتی (STDs)
همچنین، اشکال غیرممانعی پیشگیری از بارداری، مانند قرصهای ضد بارداری یا دستگاههای داخل رحمی (IUD) در برابر بیماریهای مقاربتی محافظت نمیکنند.
- الکل و مواد مخدر استفاده نکنید. اگر تحت تأثیر قرار دارید، احتمال خطرات جنسی بیشتر است.
برقراری ارتباط. قبل از هر تماس جنسی جدی، با شریک زندگی خود در مورد انجام رابطه جنسی ایمن تر صحبت کنید. مطمئن شوید که به طور خاص در مورد اینکه چه فعالیت هایی خوب هستند و چه فعالیت هایی خوب نیستند، توافق دارید. - ختنه مردان را مهم در نظر بگیرید. برای مردان، شواهدی وجود دارد که نشان می دهد ختنه می تواند به کاهش خطر ابتلا به HIV از یک زن مبتلا به HIV تا 60 درصد کمک کند. ختنه مردان همچنین ممکن است به جلوگیری از انتقال HPV تناسلی و تبخال تناسلی کمک کند.
استفاده از پروفیلاکسی قبل از مواجهه (PrEP) را در نظر بگیرید. سازمان غذا و داروی آمریکا (FDA) استفاده از دو داروی ترکیبی را برای کاهش خطر ابتلا به HIV در افرادی که در معرض خطر بسیار بالایی هستند، تایید کرده است. آنها امتریسیتابین به همراه تنوفوویر دیزوپروکسیل فومارات (Truvada) و امتریسیتابین به همراه تنوفوویر آلافنامید فومارات (Descovy) هستند.
پزشک شما این داروها را برای پیشگیری از HIV تنها در صورتی تجویز می کند که قبلاً HIV نداشته باشید. قبل از شروع مصرف PrEP و سپس هر سه ماه تا زمانی که آن را مصرف می کنید، به آزمایش HIV نیاز دارید. پزشک شما همچنین عملکرد کلیه شما را قبل از تجویز ترووادا آزمایش می کند و هر شش ماه یکبار آزمایش آن را ادامه می دهد. اگر هپاتیت B دارید، قبل از شروع درمان باید توسط یک متخصص بیماری های عفونی یا کبد مورد ارزیابی قرار بگیرید.
این داروها باید هر روز دقیقاً طبق دستور مصرف شوند. با توجه به مراکز کنترل و پیشگیری از بیماریهای ایالات متحده، اگر روزانه از Truvada استفاده میکنید، میتوانید خطر ابتلا به HIV را از طریق رابطه جنسی تا 99 درصد و در اثر مصرف مواد تزریقی تا بیش از 74 درصد کاهش دهید. تحقیقات نشان می دهد که Descovy به طور مشابه در کاهش خطر ابتلا به HIV از طریق رابطه جنسی موثر است. استفاده از روشهای پیشگیری اضافی مانند کاندوم، میتواند خطر شما را حتی بیشتر کاهش دهد و از سایر بیماریهای مقاربتی جلوگیری کند.
انواع تست های بیماری های مقاربتی (STDs):
بیش از 20 نوع بیماری مقاربتی وجود دارد. آزمایش بیماری های مقاربتی (STDs) ممکن است شامل معاینه فیزیکی، سواب دهان، آزمایش ادرار، تست پاپ و بررسی میکروسکوپی مایع برداشته شده از زخم، اندام تناسلی یا مقعد باشد. سایر بیماری های مقاربتی از طریق آزمایش خون تشخیص داده می شوند. در اینجا برخی از رایج ترین تست های STD آورده شده است:
انواع تست های STD
| نام آزمایش | نوع نمونه | روش(های) انتقال | چه چیزی بررسی می شود؟ |
|---|---|---|---|
| آزمایش کلامیدیا | سواب واژینال، سواب رکتوم یا نمونه ادرار | رابطه جنسی دهانی، واژینال یا مقعدی محافظت نشده، استفاده از اسباب بازی های جنسی مستعمل، تماس دستگاه تناسلی با دستگاه تناسلی، دریافت مایعات عفونی در چشم، و می تواند در طول زایمان از مادر به نوزاد منتقل شود. | ماده ژنتیکی (DNA) باکتری را تشخیص می دهد |
| آزمایش سوزاک یا گونوره | نمونه ادرار یا سواب از محل عفونت احتمالی | رابطه جنسی دهانی، واژینال یا مقعدی محافظت نشده، استفاده از اسباب بازی های جنسی مستعمل، تماس تناسلی با دستگاه تناسلی و می تواند در حین زایمان از مادر به نوزاد منتقل شود. | ماده ژنتیکی (DNA) باکتری را تشخیص می دهد |
| آزمایش هپاتیت B | نمونه خون | رابطه جنسی واژینال و مقعدی محافظت نشده، سوزن مشترک با فرد مبتلا و از مادر به نوزاد در هنگام زایمان | پروتئین های ویروسی (آنتی ژن ها)، آنتی بادی های تولید شده توسط بدن در پاسخ به عفونت یا DNA ویروس را تشخیص می دهد. |
| آزمایش هپاتیت C | نمونه خون | رابطه جنسی واژینال و مقعدی محافظت نشده، سوزن مشترک با فرد مبتلا و از مادر به نوزاد در هنگام زایمان | آنتی ژن ها، آنتی بادی های تولید شده توسط بدن در پاسخ به عفونت یا DNA ویروسی را تشخیص می دهد |
| تبخال تناسلی (HSV1&2) | نمونه خون یا سواب از محل عفونت احتمالی | رابطه جنسی دهانی، واژینال یا مقعدی محافظت نشده، تماس پوست به پوست با ناحیه عفونی، زخم سرد تا تماس تناسلی، تماس انگشت با دستگاه تناسلی، استفاده از اسباب بازی های جنسی استفاده شده مشترک، و می تواند از مادر آلوده به نوزاد در حین زایمان منتقل شود. | وجود ویروس یا آنتی بادی های تولید شده توسط بدن در پاسخ به عفونت را تشخیص می دهد |
| آزمایش HIV | نمونه خون یا نمونه مایع خوراکی | رابطه جنسی مقعدی و واژینال محافظت نشده، از طریق پوشش نازک دهان و چشم، از طریق بریدگی ها و زخم ها، استفاده از سوزن های مشترک با فرد مبتلا، در دوران بارداری و زایمان، شیردهی و در موارد نادر رابطه جنسی دهانی محافظت نشده. | آنتی ژن ها و/یا آنتی بادی های تولید شده توسط بدن در پاسخ به عفونت را تشخیص می دهد |
| تست ویروس پاپیلوم انسانی (HPV) | سواب دهانه رحم | رابطه جنسی واژینال و مقعدی محافظت نشده و در موارد نادر رابطه جنسی دهانی محافظت نشده، به اشتراک گذاشتن اسباب بازی های جنسی مستعمل و از مادر به نوزادش در هنگام زایمان | ماده ژنتیکی (DNA یا mRNA) ویروس را شناسایی می کند |
| آزمایش سیفلیس | نمونه خون یا سواب از محل عفونت احتمالی | رابطه جنسی دهانی، واژینال یا مقعدی محافظت نشده، به اشتراک گذاشتن اسباب بازی های جنسی مستعمل و استفاده از سوزن های مشترک با فرد مبتلا. همچنین می تواند از مادر آلوده به جنین او منتقل شود | آنتی بادی های تولید شده توسط بدن در پاسخ به عفونت، خود باکتری یا DNA آن را تشخیص می دهد |
| تست تریکوموناس | نمونه ادرار یا سواب واژن، دهانه رحم یا مجرای ادرار | رابطه جنسی محافظت نشده واژینال، به اشتراک گذاشتن اسباب بازی های جنسی استفاده شده، تماس تناسلی با دستگاه تناسلی و در موارد نادر - از مادر به نوزاد - در حین زایمان | انگل یا DNA آن را تشخیص می دهد |

نمونه های مورد نیاز برای عوامل مختلف ایجاد کننده بیماری های مقاربتی (STDs)

عوامل ایجاد کننده بیماری های مقاربتی (STDs)
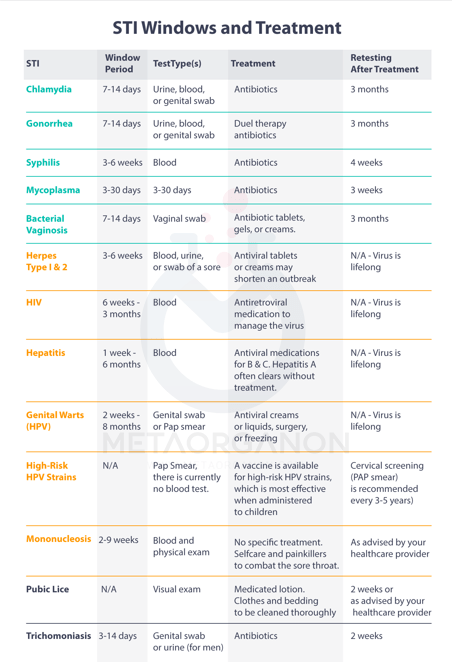
دوره های پنجره ای برای بیماری های مقاربتی رایج، نوع نمونه و روش درمان
بیماری های مقاربتی (STDs) و بارداری:
باردار بودن هیچ محافظتی در برابر بیماری های مقاربتی برای شما یا جنین داخل رحم شما ندارد. اگر در دوران بارداری به یک بیماری مقاربتی مبتلا شده اید، می تواند در دوران بارداری به جنین یا در حین تولد به نوزاد منتقل شود. برای پیشگیری از بیماریهای مقاربتی در نوزادان، پزشکان اغلب زنان باردار را تشویق میکنند تا تحت آزمایش قرار گیرند و در صورت لزوم، برای بیماریهای مقاربتی درمان شوند.
اگر در دوران بارداری برای یک بیماری مقاربتی تحت درمان قرار نگیرید، ممکن است عوارض متعددی برای کودک شما ایجاد شود.
- در صورت تشخیص در دوران بارداری، کلامیدیا و سوزاک را می توان با آنتی بیوتیک درمان کرد. با این حال، اگر تشخیص داده نشود، می تواند منجر به زایمان زودرس و وزن کم هنگام تولد شود و می تواند در طول زایمان طبیعی به نوزاد منتقل شود.
- بیشترین خطر انتقال هپاتیت B زمانی رخ می دهد که یک زن باردار در نزدیکی زایمان آلوده شود، که می تواند منجر به بیماری جدی کبدی در کودک او در اواخر زندگی شود. ایمن سازی از بدو تولد 90 تا 95 درصد در پیشگیری از ابتلای نوزادان به هپاتیت B مزمن موثر است.
- تحقیقات هپاتیت C را با افزایش خطر زایمان زودرس و وزن کم هنگام تولد مرتبط دانسته است. در دوران بارداری می تواند به جنین منتقل شود.
- HIV می تواند از یک زن باردار به نوزادش در دوران بارداری، تولد یا شیردهی منتقل شود. اگر HIV دارید، بارداری شما باید به دقت مدیریت شود تا خطر عفونت برای کودک شما کاهش یابد. درمان خطر را از 25 درصد به تنها یک درصد کاهش می دهد.
- سیفلیس در صورت عدم درمان با عوارض جدی در نوزادان از جمله زایمان زودرس، مرده زایی و آسیب به اندام های متعدد مرتبط است.
دیگر اثرات STI بر روی جنین شما می تواند شامل موارد زیر باشد:
- پنومونی
- عفونت چشم
- هپاتیت حاد
- کوری
- ناشنوایی
- مرده زایی
اگر آزمایش یک یا چند بیماری مقاربتی در دوران بارداری مثبت باشد، پزشک ممکن است یک داروی ضد ویروسی، آنتی بیوتیک یا سایر درمان ها را برای جلوگیری از سرایت آن به جنین تجویز کند. برای کاهش بیشتر این خطر، در برخی موارد، ممکن است زایمان سزارین توصیه شود.
شیردهی و بیماری های مقاربتی (STDs):
اگر به کلامیدیا، HPV یا سوزاک مبتلا هستید، می توانید به نوزاد خود شیر بدهید. با این حال، برخی از بیماری های مقاربتی بر توانایی شما در شیر دادن به نوزاد تأثیر می گذارد:
- HIV – کودک شما نباید از شیر مادر تغذیه کنید زیرا ممکن است ویروس را به کودک خود منتقل کنید. استفاده از جایگزین شیر مادر توصیه می شود.
- سیفلیس یا تبخال – تا زمانی که وسایل پمپاژ یا کودک شما زخمی را لمس نمی کند، می توانید شیر دهید. اگر روی سینهتان زخم دارید، شیر خود را بدوشید تا زخمها کاملاً بهبود یابند.
- تریکومونیازیس – درمان آنتی بیوتیکی به شما امکان شیردهی را می دهد، اما باید 12 تا 24 ساعت پس از شروع درمان صبر کنید.
اینها فقط چند دستورالعمل کلی هستند. اگر می خواهید با شیر مادر تغذیه کنید و تشخیص داده شد که به STI مبتلا هستید، باید با پزشک یا مشاور شیردهی خود صحبت کنید.
چگونه بیماری های مقاربتی بر مردان و زنان تأثیر متفاوتی می گذارد؟
مطالعات طولانی مدت نشان داده است که زنان بیشتر از مردان مستعد ابتلا به بیماری های مقاربتی هستند.
چرا احتمال انتقال بیماری از مردان به زنان بیشتر است؟
خوب، در واقع چندین دلیل وجود دارد که چرا زنان بیشتر در معرض ابتلا به بیماری های مقاربتی هستند.
آناتومی منحصر به فرد
پوشش واژن نازکتر، بزرگتر و ظریفتر از پوست آلت تناسلی است. این باعث می شود که ویروس ها و باکتری ها به راحتی نفوذ کنند. همچنین، واژن – مرطوب و گرم بودن – محیط ایده آلی را برای تکثیر باکتری ها فراهم می کند.
عفونت های بدون علامت بیشتر
در مقایسه با مردان، زنان به احتمال زیاد برای بیماری های مقاربتی شایع – مانند سوزاک و کلامیدیا، بدون علامت هستند. این ممکن است به این معنی باشد که زنان به احتمال زیاد برای یک بیماری مقاربتی درمان نمی شوند.
مشکل در شناسایی علائم
داشتن نوعی ترشحات واژن برای زنان غیرمعمول نیست و بنابراین، ممکن است به عنوان یک عفونت مخمری ساده نادیده گرفته شود. علاوه بر این، از آنجایی که برخی از اندام تناسلی زنانه پنهان است، تشخیص زخم، زگیل یا ضایعات ممکن است دشوار باشد.
اخبار بد برای زنان همچنان ادامه دارد. هر ساله تعداد نامتناسبی از زنان از عوارض طولانی مدت بیماری های مقاربتی مختلف رنج می برند. برای زنان، یک بیماری مقاربتی تشخیص داده نشده می تواند منجر به عوارض جدی سلامتی از جمله بیماری التهابی لگن – که مردان را تحت تاثیر قرار نمی دهد – که می تواند منجر به ناباروری یا حاملگی خارج از رحم شود.
زنان باردار آلوده در معرض خطر انتقال بیماری های مقاربتی (STDs) خود به نوزادشان در طول زایمان هستند. تبخال تناسلی، سیفلیس و HIV همگی می توانند به نوزادان منتقل شوند و به طور بالقوه باعث ایجاد چندین مشکل جدی از جمله مرده زایی، وزن کم هنگام تولد، ناشنوایی و نابینایی و آسیب مغزی شوند.
HPV یک بیماری مقاربتی بسیار شایع هم در مردان و هم در زنان است، اما در مردان به ندرت باعث مشکلات جدی درازمدت سلامتی می شود. با این حال، در زنان، سویه های پرخطر HPV عامل اصلی سرطان دهانه رحم هستند.
با این حال، همه چیز برای زنان بد نیست. آنها معمولاً بیشتر از مردان به پزشک خود مراجعه می کنند، که به آنها فرصت بیشتری می دهد تا در مورد سلامت جنسی خود صحبت کنند و درخواست آزمایش بیماری های مقاربتی (STDs) کنند. تصور نکنید تست های بیماری های مقاربتی (STDs) بخشی از معاینه معمولی شما یا تست پاپ اسمیر است – باید آن را درخواست کنید. اگر بیماری های مقاربتی به موقع تشخیص داده شوند و درمان در اسرع وقت انجام شود، خطر عواقب طولانی مدت، از جمله ناباروری، تقریباً به طور کامل از بین می رود.
به علاوه، واکسن HPV، که از هر دو گونه پرخطر و کم خطر HPV جلوگیری می کند، به طور چشمگیری خطر ابتلا به برخی سرطان های زنانه از جمله دهانه رحم و فرج را کاهش می دهد.
پیامدهای دراز مدت سلامتی مرتبط با بیماری های مقاربتی (STDs) درمان نشده یا تشخیص داده نشده چیست؟
پیامدهای درازمدت سلامتی بیماری های مقاربتی (STDs) درمان نشده یا تشخیص داده نشده می تواند بسته به عفونت خاص متفاوت باشد. با این حال، برخی از پیامدهای بالقوه شامل درد مزمن لگن، ناباروری، افزایش خطر ابتلا به برخی سرطان ها (مانند سرطان دهانه رحم با عفونت HPV)، آسیب عصبی، آسیب اندام ها، و افزایش خطر ابتلا یا انتقال سایر بیماری های مقاربتی است.
چالش ها و ملاحظات هنگام تشخیص بیماری های مقاربتی (STDs) در افرادی که بدون علامت هستند چیست؟
تشخیص بیماری های مقاربتی (STDs) در افراد بدون علامت، چندین چالش و ملاحظات را به همراه دارد. از آنجایی که هیچ علامت قابل مشاهده ای وجود ندارد، تکیه بر تست های غربالگری برای تشخیص عفونت بسیار مهم است. با این حال، همه بیماری های مقاربتی دارای تست های غربالگری قابل اعتماد نیستند و ممکن است منفی کاذب رخ دهد. علاوه بر این، افرادی که بدون علامت هستند ممکن است به دنبال آزمایش نباشند که منجر به عفونت های تشخیص داده نشده و افزایش خطر انتقال می شود.
آیا همه بیماری های مقاربتی (STDs) قابل درمان هستند؟
همه بیماری های مقاربتی (STDs) قابل درمان نیستند. برخی از عفونت های ویروسی مانند HIV و تبخال مزمن هستند و در حال حاضر درمانی ندارند. با این حال، بسیاری از بیماری های مقاربتی باکتریایی و انگلی مانند کلامیدیا، سوزاک و سیفلیس با درمان مناسب قابل درمان هستند. برای مدیریت موثر و از بین بردن احتمالی عفونت، مراجعه به پزشک و رعایت درمان تجویز شده ضروری است.
علائم و پیشرفت STD های ویروسی با عفونت های باکتریایی یا انگلی چه تفاوتی دارد؟
علائم و پیشرفت بیماری های مقاربتی (STDs) ویروسی، مانند HIV و تبخال، با عفونت های باکتریایی یا انگلی متفاوت است. بیماری های مقاربتی ویروسی پس از به دست آوردن نمی توانند به طور کامل از بدن حذف شوند و می توانند تا آخر عمر باقی بمانند. آنها ممکن است باعث علائم مکرر، دوره های نهفتگی و عوارض بالقوه طولانی مدت شوند. از سوی دیگر، عفونت های باکتریایی و انگلی اغلب با درمان مناسب قابل درمان هستند و عفونت را از بدن از بین می برند.
STDs چگونه بر افراد LGBTQ یا همجنسگرایان تأثیر می گذارد؟
بیماری های مقاربتی (STDs) میتوانند دگرجنسگرایان یا همجنسگرایان را به روشهای مشابهی تحت تأثیر قرار دهند، همانطور که میتوانند بر افراد دگرجنسگرا تأثیر بگذارند. با این حال، برخی از عوامل خاص برای جوامع LGBTQ می تواند آسیب پذیری را در برابر بیماری های مقاربتی افزایش دهد. این موارد شامل نرخ بالاتر عفونت های خاص در میان جمعیت های خاص، موانع دسترسی به مراقبت های بهداشتی و آموزش، انگ، تبعیض، و عوامل اجتماعی تعیین کننده سلامت است. پرداختن به این عوامل و ارائه منابع سلامت جنسی فراگیر و متناسب و حمایت از افراد LGBTQ بسیار مهم است.
آیا استفاده از پروفیلاکسی قبل از مواجهه (PrEP) می تواند خطر ابتلا به بیماری های مقاربتی خاص را کاهش دهد و برای چه کسانی توصیه می شود؟
استفاده از پروفیلاکسی قبل از مواجهه (PrEP) می تواند خطر ابتلا به برخی بیماری های مقاربتی (STDs) را به میزان قابل توجهی کاهش دهد. PrEP به ویژه در کاهش خطر انتقال HIV زمانی که به طور مداوم و طبق تجویز مصرف شود موثر است. برای افرادی که در معرض خطر بالای ابتلا به HIV هستند، مانند کسانی که شریک HIV مثبت دارند، افرادی که درگیر رابطه جنسی محافظت نشده هستند و افرادی که مواد مخدر تزریق می کنند، توصیه می شود. با این حال، PrEP در برابر سایر بیماری های مقاربتی محافظت نمی کند، و اقدامات پیشگیرانه اضافی مانند استفاده از کاندوم هنوز مهم است.
در سایت Medline Plus در مورد بیماری های مقاربتی (STDs) بیشتر بخوانید:
بیماری های مقاربتی (STD) یا عفونت های مقاربتی (STIs)، عفونت هایی هستند که از طریق تماس جنسی از فردی به فرد دیگر منتقل می شوند. آنها معمولاً در طول رابطه جنسی واژینال، دهانی یا مقعدی پخش می شوند. اما گاهی اوقات آنها می توانند از طریق سایر تماس های جنسی شامل آلت تناسلی، واژن، دهان یا مقعد پخش شوند. این به این دلیل است که برخی از بیماری های مقاربتی مانند تبخال و HPV از طریق تماس پوست به پوست منتقل می شوند.
مطالب مرتبط در متااورگانون:
در جای دیگر وب:
مورد تایید و بازبینی شده توسط:



منابع مقاله
Albrecht MA. Epidemiology, clinical manifestations, and diagnosis of genital herpes simplex virus infection. In: Hirsch MS, ed. UpToDate. Updated December 22, 2020. Accessed April 2, 2021. https://www.uptodate.com/contents/epidemiology-clinical-manifestations-and-diagnosis-of-genital-herpes-simplex-virus-infection
Centers for Disease Control and Prevention. Which STD tests should I get? Updated June 30, 2014. Accessed April 2, 2021. https://www.cdc.gov/std/prevention/screeningreccs.htm
Centers for Disease Control and Prevention. STDs in adolescents and young adults. Updated July 30, 2019. Accessed April 2, 2021. https://www.cdc.gov/std/stats18/STDSurveillance2018-full-report.pdf
Centers for Disease Control and Prevention. Just diagnosed? Next steps after testing positive for gonorrhea or chlamydia. Updated March 31, 2020. Accessed April 2, 2021. https://www.cdc.gov/std/prevention/NextSteps-GonorrheaOrChlamydia.htm
Eunice Kennedy Shriver National Institute of Child Health and Human Development. How do health care providers diagnose a sexually transmitted disease (STD) or sexually transmitted infection (STI)? Updated January 31, 2017. Accessed April 2, 2021. https://www.nichd.nih.gov/health/topics/stds/conditioninfo/diagnosed
Feldman S, Goodman A, Peipert JF. Screening for cervical cancer in resource-rich settings. In: Goff B, Elmore JGE, eds. UpToDate. Updated February 23, 2021. Accessed April 2, 2021. https://www.uptodate.com/contents/screening-for-cervical-cancer-in-resource-rich-settings
Ghanem KG. Clinical manifestations and diagnosis of Neisseria gonorrhoeae infection in adults and adolescents. In: Marrazzo J, ed. UpToDate. Updated June 17, 2020. Accessed April 2, 2021. https://www.uptodate.com/contents/clinical-manifestations-and-diagnosis-of-neisseria-gonorrhoeae-infection-in-adults-and-adolescents
Ghanem KG, Tuddenham S. Screening for sexually transmitted infections. In: Marrazzo J, ed. UpToDate. Updated December 4, 2020. Accessed April 2, 2021. https://www.uptodate.com/contents/screening-for-sexually-transmitted-infections
Hicks CB, Clement M. Syphilis: Screening and diagnostic testing. In: Marrazzo J, ed. UpToDate. Updated June 12, 2019. Accessed April 2, 2021. https://www.uptodate.com/contents/syphilis-screening-and-diagnostic-testing
Hsu K. Clinical manifestations and diagnosis of Chlamydia trachomatis infections. In: Marrazzo J, ed. UpToDate. Updated October 21, 2019. Accessed April 2, 2021. https://www.uptodate.com/contents/clinical-manifestations-and-diagnosis-of-chlamydia-trachomatis-infections
Lok ASL. Hepatitis B virus: Screening and diagnosis. In: Esteban R, ed. UpToDate. Updated March 1, 2021. Accessed April 2, 2021. https://www.uptodate.com/contents/hepatitis-b-virus-screening-and-diagnosis
MedlinePlus: National Library of Medicine. Sexually transmitted diseases. Updated March 3, 2021. Accessed April 2, 2021. https://medlineplus.gov/sexuallytransmitteddiseases.html
National Institute of Allergy and Infectious Diseases. Sexually transmitted diseases. Updated August 5, 2015. Accessed April 2, 2021. https://www.niaid.nih.gov/diseases-conditions/sexually-transmitted-diseases
Office of Disease Prevention and Health Promotion. Sexually transmitted diseases. Updated October 8, 2020. Accessed April 2, 2021. https://www.healthypeople.gov/2020/topics-objectives/topic/sexually-transmitted-diseases
Sanjiv C, Sanjeev A. Screening and diagnosis of chronic hepatitis C virus infection. In: Bisceglie AMD, ed. UpToDate. Updated July 15, 2020. Accessed April 2, 2021. https://www.uptodate.com/contents/screening-and-diagnosis-of-chronic-hepatitis-c-virus-infection
Sobel JD, Mitchell C. Trichomoniasis. In: Barbieri RL, ed. UpToDate. Updated December 15, 2020. Accessed April 2, 2021. https://www.uptodate.com/contents/trichomoniasis












سلام
آیا ویروس HSV1&2 هم جزو پانل STD حساب میشه؟
سلام و درود
اینکه ویروس HSV 1&2 جزو پانل STD باشد یا خیر بستگی به آزمایشگاهی دارد که این پانل را طراجی کرده است.
اما به صورت کلی بله جزو پانل می باشد
با آرزوی سلامتی